
دانلود رایگان مقاله خواب در سالمندان
بی خوابی معمولا در جمعیت مسن دیده می شود و با پیامدهای اجتماعی و اقتصادی متعدد فرد همراه است. بیماران مسن بیشتر احتمال دارد که از بیخوابی مزمن رنج ببرند، با دشواری حفظ خواب نسبت به مشکل در شروع خواب. مدیریت بی خوابی در این بیماران نیاز به ارزیابی بسیار دقیق و گنجاندن پزشکی زمینه ای یا وضعیت روانی دارد. مداخلات غیر دارویی در بیماران مسن، به خصوص استفاده از رفتار درمانی، موفقیت آمیز بوده است. معمولا تجویز داروها نیز موثر بوده است، هر چند آنها دارای محدودیت هستند. عوامل جدیدتر در بی خوابی برای کارآیی خوب و ایمنی در افراد مسن حال حاضر تحت بررسی هستند. بررسی زیر ارائه دهنده مطالعات بالینی، نتایج این تحقیق، و دستورالعمل های بازیابی شده از مجلات همکار در گروه با استفاده از پایگاه داده جستجوی شرایط افراد مسن، temazepam، ترازودون، zolpidem، zaleplon، بی خوابی، و شیوع و تاریخ های 1980 تا 2003 است. علاوه بر این، مورد جدیدتر پژوهش با عوامل در حال ظهور گنجانده شده برای تکمیل است.
بی خوابی وضعیتی است که در جمعیت کلی تحت شناخت، تحت تشخیص و تحت درمان است. با وجود یک شکایت شایع در میان افراد مسن (65 ساله سال و بالاتر)، اختلالات خواب به ندرت به طور سیستماتیک تشخیص و درمان می شود، حتی توسط متخصصان سالمندان.2 بی خوابی در میان افراد مسن به دلیل شیوع گسترده آن یک مشکل جدی است و چون که خواب ضعیف می تواند عواقب زیان آوری برای بسیاری از جنبه های حیات و انعطاف پذیری مورد نیاز برای پیری موفق داشته باشد.3 اختلالات خواب در میان افراد سالمند با عوارض قابل توجه، مرگ و میر و افزایش خطر ابتلا همراه است .4، 5 بی خوابی نیز در ارتباط با خطر ابتلا به زوال قرار دارد .6 حفظ خواب، به جای شروع خواب، رایج ترین مشکل در میان افراد مسن با اختلال در خواب گزارش شده است ، 7،8 و می تواند عواقب جدی داشته باشند. 8،9 با این حال، در حالی که طیف وسیعی از گزینه های درمانی وجود دارد، در حال حاضر عدم وجود عوامل فارماکولوژیک وجود دارد که ارائه دهنده ترکیب بهینه از مزایای درمانی می باشد. نتایج دارویی ایده آل شامل شروع، حفظ خواب بهبود یافته بدون اثرات باقی مانده در روز بعد، و عملکرد ایده آل، بهبود در روز بعد می شود.
اپیدمیولوژی بی خوابی در سالمندان
در سال 1982، موسسه ملی پیری چند بررسی مرکزی و اپیدمیولوژیک را برای ارزیابی شیوع خواب در میان بیش از 9000 افراد مسن 65 سال و بالاتر انجام داد. گزارش شد که بیش از نیمی از این افراد سالمند (57٪) دارای برخی از اختلالات مزمن خواب هستند، در حالی که تنها 12 درصد از بی خوابی شکایت نداشتند.7 در میان همه شرکت کنندگان (N = 9282، متوسط سن = 74 سال)، شیوع خواب مزمن، دشواری در آغاز یا حفظ خواب (43٪)، شب بیداری (30٪)، بی خوابی (29٪)، چرت زدن در طول روز (25٪)، مشکل افتادن در خواب (19٪)، بیدار شدن خیلی زود (19٪)، و استراحت پس از بیدار شدن (13٪) گزارش شد. پس از مطالعه گزارش سالانه میزان بروز در حدود 5٪، با حدود 15٪ از افراد مسن علائم خود در هر سال حل نمودند .10 بی خوابی مزمن در این جمعیت شایع تر است. بنیاد ملی خواب 1991 یک نمونه نماینده از 1000 آمریکایی 18 ساله یا مسن تر را تحت نظرسنجی قرار داد که به 6 گروه (18-24 سال تقسیم می شدند، 25-34، 35-44، 45-54، 55-64 و ≥ 65) و متوجه شد که 9٪ نمونه بی خوابی مزمن را گزارش می دهند در حالی که 20 درصد گروه ≥ 65 سال بی خوابی مزمن را گزارش می دهند که در میان تمام گروه های سنی بالاترین مقدار بود.
بار بی خوابی در سالمندان
بی خوابی متحمل بار مستقیم و غیر مستقیم قابل توجهی در جامعه می شود. هزینه های اقتصادی مستقیم بی خوابی در 13،9 میلیارد دلار در سال 1995،12 محاسبه شده و بررسی 1996 نشان داد که مجموع هزینه های مستقیم، غیر مستقیم، و مرتبط با اجرا تا $ 30 تا $ 35 میلیارد دلار در سال می رسد.
در حالی که هزینه های اقتصادی کلی بی خوابی به طور خاص در افراد مسن ارزیابی نشده است، مطالعات متعدد داده هایی را در تقسیم هزینه های مستقیم و غیر مستقیم و عوارض جانبی پارامترهای کیفیت زندگی در سالمندان فراهم کرده اند. بی خوابی ممکن است صدماتی، مانند افتادن، و تشدید شرایط بهداشتی موجود را تسریع نماید. در یک نظرسنجی از 1526 جامعه بزرگسال در سنین 64 تا 99 سال، مشکلات با " افت خواب در شب، "" بیدار شدن از خواب در طول شب "و" بیدار شدن از خواب در صبح " به طور قابل ملاحظه مربوط به تعداد افتادن ها گزارش شد. صدمات مربوط به سقوط بعدی، عامل مهمی برای سالمندان بود.4 برآورد نشان می دهد که 158 میلیارد دلار در هزینه آسیب اقتصادی زندگی در ایالات متحده، آسیب های مربوط به افتادن در مجموع 10 بیلیون دلار است.6
ارزیابی سال 1995 در مورد هزینه های خدمات مراقبت سلامت نشان داد که مراقبت پرستاری در منزل به بی خوابی در سالمندان تا مبلغ 10،9 میلیارد دلار (91٪ از تمام خدمات مراقبت های بهداشتی مربوط به بی خوابی، در میان تمام گروه های سنی) مرتبط می شود .12 اختلالات خواب در افراد مسن، و متعاقب آن اختلال خواب مراقبان، تلفات دقیق در حمایت از خانواده است. بیخوابی به عنوان یک عامل اصلی در تصمیم گیری های سرپرستان به منظور نهادینه نمودن، با 20.4 درصد 12 و 52 درصد 16 پذیرش برای مراقبت طولانی مدت به طور مستقیم مربوط به اختلال در خواب افراد مسن استناد شده است. بررسی 1855 از ساکنان سالمند شهری نشان داد که بی خوابی قوی ترین پیش بینی کننده در میان مردان برای مرگ و پرستاری خانه است. 5 بی خوابی نیز ممکن است به زوال شناختی کمک کند 17 و بی خوابی ناشی از اختلالات شناختی می تواند تشخیص زوال عقل دقیق را خراب کند و به کمتر از حد مطلوب و درمان تاخیر یافته منجر شود.
تمرکز بر حفظ خواب
بی خوابی با مشکل در آغاز خواب (به عنوان مثال، یک مشکل شروع خواب)، حفظ خواب همراه است، با این حال، افراد مسن زمان بیشتری را در ابتدا نسبت به افراد جوان تر کمتر از 65 سال، در حفظ خواب صرف می کنند و در نتیجه علائم اولیه در این سنین هستند. Foley al.7 و همکاران گزارش نمودند که 49٪ از افراد مسن نشانه های حفظ خواب را تجربه می کنند (30٪ شاکی از بیدار شدن در طول شب ، 19 درصد شاکی از بیدار شدن خیلی زود)، در مقایسه با تنها 19٪ که بیماری سختی به خواب رفتن را تجربه می کنند.
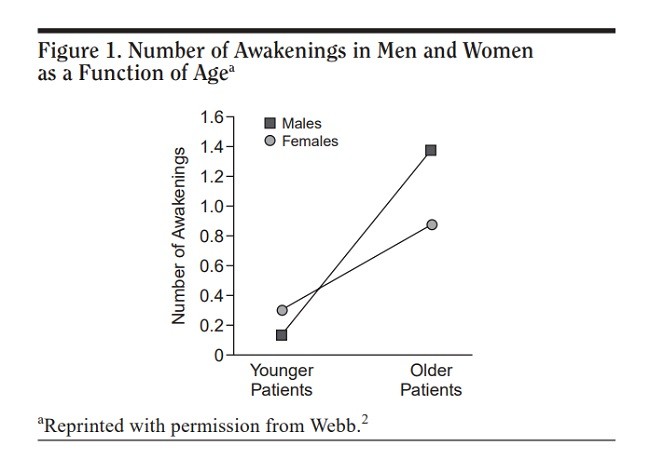
این یافته ها در یک مطالعه که اقدامات عینی را مورد استفاده قرار داده تایید شده است. Webb2 اندازه گیری های دستگاه ثبت امواج الکتریکی مغز را برای 80 افراد سالم مسن تر (سن 50-60 سال) و گروه شاهد 32 فرد جوان (سن: 20-30 سال) مقایسه نمود. خواب در گروه مسن با بیداریهای مکرر و طولانی مدت تر مشخص شد (شکل 1). در میان مردان مسن تر، بیداری پس از شروع خواب، یک اندازه گیری قوی از حفظ ضعیف خواب که در این مطالعه به عنوان زمان (دقیقه) بیداری بعد از شروع خواب تعریف شد و به عنوان یک درصد بیان شد، در حدود 8 برابر نسبت به مردان جوان افزایش یافت (8.1 در مقابل 1.2، به ترتیب 8 برابر؛ P <.01). تعداد بیداری به مدت 5 دقیقه یا بیشتر در گروه های بزرگتر مکرر و طولانی مدت بود (1.4 در مردان و 0.9 در زنان، سن 50-60 سال 0.1 در مردان و 0.3 در زنان در سن 20-30 سال، P <.01 برای مقایسه در میان بزرگتر و گروه جوانتر در هر دو جنس).
اختلال در حفظ خواب ، خستگی در روز و چرت زدن در میان افراد مسن رایج است و می تواند پیامدهای منفی بر روی عملکرد روز بعدی را داشته باشد. 8،9 بنابراین، نیاز ویژه ای به عواملی برای هدف قرار دادن هر دو مرحله شروع خواب و حفظ خواب بدون اثرات باقی مانده در روز بعد وجود دارد. بهبود در عملکرد روز بعدی می تواند تاثیر مثبت قابل توجهی در بیماران و مراقبان آنها داشته باشد.
Insomnia is commonly seen in elderly populations and is associated with numerous individual and socioeconomic consequences. Elderly patients are more likely to suffer from chronic insomnia characterized by difficulty maintaining sleep than difficulty initiating sleep. Management of insomnia in these patients requires very careful evaluation and exclusion of an underlying medical or psychiatric condition. Nonpharmacologic interventions in elderly patients, especially use of behavioral therapy, have demonstrated some success. Commonly prescribed medications have also been effective, though they have limitations. Newer agents currently under investigation for insomnia hold promise for good efficacy and safety in the elderly population. The following review presents clinical studies, survey results, and guidelines retrieved from peer-reviewed journals in the PubMed database using the search terms elderly, temazepam, trazodone, zolpidem, zaleplon, insomnia, and prevalence and the dates 1980 to 2003. In addition, newer research with emerging agents has been included for completeness.
Insomnia is a condition that is underrecognized, underdiagnosed, and undertreated in the general population.1 Despite being a common complaint among elderly people (aged 65 years and older), sleep disorders are rarely systematically diagnosed and treated, even by geriatric specialists.2 Insomnia is a serious problem among older individuals because of its widespread prevalence and because poor sleep can have detrimental consequences for many of the aspects of vitality and resilience required for successful aging.3 Sleep disturbances among the elderly are associated with significant morbidity and mortality and increase the risk for nursing home placement.4,5 Insomnia is also correlated with risk for falls.6 Sleep maintenance, rather than sleep initiation, is the most commonly reported problem among older people with sleep disturbance2,7,8 and can have serious consequences.8,9 However, while a range of treatment options exists, there is currently a lack of pharmacologic agents that provide an optimum combination of therapeutic benefits. Ideal pharmacologic outcomes would include improved sleep initiation, sleep maintenance without nextday residual effects, and, ideally, improved next-day functioning.
EPIDEMIOLOGY OF INSOMNIA IN THE ELDERLY
In 1982, the National Institute on Aging conducted a multicenter, epidemiologic study to assess the prevalence of sleep complaints among more than 9000 noninstitutionalized elderly persons aged 65 years and older. Over half (57%) of these elderly people reported some form of chronic disruption of sleep, while only 12% reported no sleep complaints.7 Among all participants (N = 9282; mean age = 74 years), the prevalence of chronic sleep complaints included difficulty in initiating or maintaining sleep (43%), nocturnal waking (30%), insomnia (29%), daytime napping (25%), trouble falling asleep (19%), waking too early (19%), and waking not rested (13%).7 A 3-year follow-up study reported an annual incidence rate of approximately 5%, with roughly 15% of elderly insomniacs resolving their symptoms each year.10 Chronic insomnia is also more common in this population. A 1991 National Sleep Foundation poll of a representative sample of 1000 Americans aged 18 years or older, who were divided by age into 6 groups (18–24, 25–34, 35–44, 45–54, 55–64, and ≥ 65), found that 9% of the sample reported chronic insomnia, while 20% in the group ≥ 65 years reported chronic insomnia, the highest among all age groups.11
BURDEN OF INSOMNIA IN THE ELDERLY
Insomnia incurs a significant direct and indirect burden on society. Direct economic costs of insomnia were calculated to be $13.9 billion in 1995,12 and a 1996 review indicated that total direct, indirect, and related costs may run as high as $30 to $35 billion annually.13
While the overall economic costs of insomnia specifically in the elderly population have not been assessed to date, several studies14,15 have provided data on segmented direct and indirect costs and on adverse effects on qualityof-life parameters in the elderly. Insomnia may precipitate injuries, such as falls, and aggravate existing health conditions. In a survey of 1526 community-dwelling older adults aged 64 to 99 years, difficulties with “falling asleep at night,” “waking during the night,” and “waking up in the morning” were significantly related to the number of reported falls.6 Subsequent fall-related injuries are an important factor for nursing home placement.4 Estimates indicate that of the $158 billion of lifetime economic costs of injury in the United States, fall-related injuries will contribute a total of $10 billion.6
A 1995 assessment of health care service costs found that nursing home care related to insomnia in the elderly amounted to $10.9 billion (91% of all health care services related to insomnia, across all age groups).12 Sleep disturbances in the elderly, and the subsequent disruption of caregivers’ sleep, exact a toll on family support. Insomnia has been cited as a primary factor in caregivers’ decisions to institutionalize an elder, with 20.4%12 and 52%16 of admissions to long-term care directly attributable to elderly sleep disturbances. A survey of 1855 elderly urban residents found that insomnia was the strongest predictor among males for both mortality and nursing home placement.5 Insomnia may also contribute to cognitive decline,17 and insomnia-induced cognitive impairments can confound accurate dementia diagnoses and lead to suboptimal and delayed treatment.4
FOCUS ON SLEEP MAINTENANCE
Insomnia is associated with difficulty in initiating sleep (i.e., is a problem of sleep onset), maintaining sleep, or obtaining restorative sleep18; however, the elderly spend more time awake after initially falling asleep than their younger counterparts < 65 years, and sleep maintenance problems are therefore the primary symptoms in this age group.2,8,19 Foley et al.7 reported that 49% of elderly patients experienced sleep maintenance symptoms (30% complained of waking during the night; 19% complained of waking too early), compared with only 19% who experienced the sleep-onset symptom—difficulty falling asleep.
These findings have been confirmed in a study that utilized objective measures. Webb2 compared electroencephalograph measures of 80 healthy older adults (aged 50–60 years) and a control group of 32 younger adults (aged 20–30 years). Sleep in the older group was characterized by more frequent and prolonged awakenings (Figure 1). Among older men, wake after sleep onset, a robust measure of poor sleep maintenance, defined in this study as time (in minutes) awake after sleep onset/time asleep and expressed as a percentage, was increased approximately 8-fold over that of younger men (8.1 vs. 1.2, respectively; p < .01). Number of awakenings lasting 5 minutes or longer were more frequent and of longer duration in the older groups (1.4 in men and 0.9 in women, aged 50–60 years; 0.1 in men and 0.3 in women, aged 20–30 years; p < .01 for comparison among older and younger groups in both genders).
Sleep maintenance dysfunction contributes to the daytime fatigue and napping common among elderly people and can have negative repercussions on next-day functioning.8,9 Therefore, there is a special need for agents that target both sleep initiation and sleep maintenance without residual next-day effects. An improvement in next-day functioning could have a substantial positive impact on patients and their caregivers.
اپیدمیولوژی بی خوابی در سالمندان
بار بی خوابی در سالمندان
تمرکز بر حفظ خواب
ارزیابی و تشخیص
مدیریت بی خوابی
درمان غیر دارویی
درمان دارویی
Temazepam
ترازودون
درمان: ضد آنتی هیستامین ها
نتیجه گیری و جهت گیری های آینده
EPIDEMIOLOGY OF INSOMNIA IN THE ELDERLY
BURDEN OF INSOMNIA IN THE ELDERLY
FOCUS ON SLEEP MAINTENANCE
ASSESSMENT AND DIAGNOSIS OF
INSOMNIA IN ELDERLY PATIENTS
MANAGEMENT OF INSOMNIA
Nonpharmacologic Therapies
Pharmacologic Therapies
Temazepam
Trazodone
Nonbenzodiazepine Hypnotics
Over-the-Counter Remedies: Antihistamines
CONCLUSIONS AND FUTURE DIRECTIONS
REFERENCES
